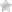Когда гетеросексуальная пара в течение года не может зачать ребёнка, не используя оральных или барьерных контрацептивов при регулярных половых контактах, ей ставится диагноз — бесплодие. За этим медицинским термином скрывается трагедия любящих людей. С равной долей вероятности причиной оказывается мужское бесплодие. Но вовремя проведённые диагностика и лечение способны вернуть репродуктивное здоровье.
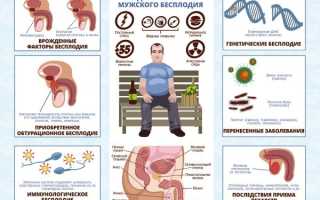
Мужское бесплодие: возможные причины
Статистические данные говорят о том, что затруднения с продолжением рода в трети случаев связаны с мужским нездоровьем. Его организм может быть не в состоянии выработать достаточное количество сперматозоидов или доставить их к яйцеклетке. Остальные проблемы с зачатием связаны с женским или комбинированным (обоюдным) бесплодием.
Если причины, вызывающие сбои в репродуктивной системе, поддаются коррекции, такое бесплодие называется относительным. При затруднениях в определении патологических процессов, нарушающих детородную функцию, и невозможности назначить лечение врачи диагностируют абсолютное бесплодие. Последнее, к счастью, встречается крайне редко, и связано оно с перенесёнными травмами или тяжёлыми заболеваниями.

Таблица: наиболее частые причины мужского бесплодия
| Причины мужского бесплодия | Провоцирующие факторы |
| Проблемы производства сперматозоидов |
|
| Закупорка семявыводящих путей |
|
| Сексуальные проблемы |
|
| Гормональные проблемы |
|
| Выработка антител к собственной сперме |
|
Секреторное мужское бесплодие
Секреторной форме бесплодия характерно недостаточное производство сперматозоидов и наличие у них дефектов, что мешает подвижности спермиев и оплодотворению яйцеклетки. Причины могут быть разными:
- Наиболее часто встречающееся заболевание, провоцирующее нарушение функций сперматозоидов, — варикоцеле. Вены яичек расширяются, что затрудняет полный отток крови. Вследствие этого кровь неправильно циркулирует в тканях яичка, и происходит угнетение всех функции. В большинстве случаев варикоцеле поражает левый семенник, но после него нарушается и кровоснабжение правого. В итоге производство спермы обоими яичками прекращается, что приводит к мужскому бесплодию.
- Подобное происходит, если у мужчины определяют гидроцеле, когда существенно превышающее норму (2 миллилитра) количество жидкости собирается в мошонке, сдавливая семенники. Запущенная форма водянки препятствует нормальному кровоснабжению органов и приводит к бесплодию.
- Крипторхизм — врождённая аномалия, при которой семенники не опускаются в мошонку. Медики рекомендуют вылечить заболевание до 7 лет. При близком расположении яичек к мошонке в 85–90% случаев медикаментозное лечение приносит положительный результат. Остальным родителям мальчиков предлагают хирургическое вмешательство. В противном случае функция семенников снижается.
- Паротит (свинка) при несвоевременно и ненадлежаще проведённом лечении провоцирует бесплодие. Вирус, вызывающий заболевание, воздействует на железы человеческого организма, в том числе и на половые (семенники). При этом требуется быстрое начало лечения, иначе репродуктивная функция будет затруднена.
Первым симптомом паротита является воспаление околоушных слюнных желёз -
Длительное воздействие радиации вызывает лучевую болезнь, серьёзно повреждая спермообразующий эпителий яичек. Это приводит к понижению количества и качества спермиев. И действующие продолжительное время электромагнитные волны вызывают подобный эффект. Особенно актуальна эта информация для тех, кто носит гаджеты на поясе. Изучение влияния мобильных устройств на мужскую половую и репродуктивную функцию до сих пор не дало чётких результатов, но вполне вероятно, выводы учёных не обрадуют.
До сих пор нет достоверных данных о влиянии мобильного телефона на репродуктивные функции мужчины -
Повышенная температура негативно действует на работу яичек. Это следует иметь в виду пожарным, сварщикам, кочегарам и другим людям подобных профессий. Любителям бань или горячих ванн рекомендуется дать телу остыть и обсохнуть, прежде чем надевать одежду. Занятия велоспортом в неудачно подобранном белье также снижают способность к зачатию из-за перегревания и трения промежности.
Процедуры в бане могут не только оздоровить, но и навредить, если не соблюдать правила нахождения в парной -
ЗППП (заболевания, передающиеся половым путём), туберкулёз, гормональные сбои приводят к нарушению сперматогенеза в семенниках. Аналогично действуют противоопухолевые и противоэпилептические препараты, некоторые антибиотики и стероиды при длительном уптреблении. Стрессовое состояние, недостаточное содержание белков и витаминов в питании, неблагоприятная экология, хронический недосып, злоупотребление табаком, алкоголем и наркотиками также понижают мужскую фертильность.
Оценка спермограммы и биопсии яичек являются основными методами диагностики секреторной формы мужского бесплодия. Биопсия яичка определяет состояние ткани семенников и помогает найти причину заболевания.
Для решения проблемы в первую очередь устраняют факторы, привёдшие к бесплодию. Проводится санация инфекционных очагов (и их хронических форм), лечение воспалений, хирургические операции при варикоцеле и гидроцеле.
Видео: что такое варикоцеле и как его диагностируют
Обтурационная форма мужского бесплодия
При обтурации (закупорке) семявыносящего протока затруднено движение сперматозоидов вдоль одной (их количество недостаточно) или сразу обеих сторон (семенная жидкость отсутствует). Непроходимость спермопротока называется облитерацией и вызывается несколькими причинами. Зачастую это последствие воспаления придатка яичка, когда семенные протоки оказываются заблокированы. Сперматозоиды не могут попасть по ним в семенные пузырьки.
Игнорирование или неправильное лечение травм паховой области и семенных мешочков приводит к мужскому бесплодию. Случаются непреднамеренные повреждения семенных каналов во время хирургических операций на мочевом пузыре, мочеточниках и других органах малого таза. Пережим семенных каналов кистой или опухолевым образованием, врождённое отсутствие протоков или придатков, осложнения после сифилиса или туберкулёза снижают фертильность (способность к продолжению рода).
Методом пальпации (ощупывания) определяется наличие и локализация заторов в семенных протоках. Везикулография помогает детально рассмотреть преграды на пути сперматозоидов. Перед ней проводится вазопунктура — процедура введения рентгеноконтрастного вещества.
Излечение обтурационной формы мужского бесплодия напрямую зависит от длины участка облитерации (закрытия). Чем он меньше, тем больше шансов на успех. Используется метод микрохирургической операции — вазорезекции (разрезание протоков). В некоторых случаях делают вазоанастомоз, то есть реконструкцию семявыводящих путей соединением с протоком, функционирующим в нормальном режиме.

Иммунологическое бесплодие
Иммунная система отвечает за борьбу с вредными микроорганизмами. Для этого вырабатываются антитела, которые распознают и атакуют чужеродные клетки, такие как бактерии и вирусы.
В результате слишком активной работы иммунной системы развивается аутоиммунитет (агрессия организма, направленная против собственных клеток и тканей, в том числе спермы). Подобная аномальная реакция вызывается инфекциями, перенесёнными травмами и раком яичек.
Иммунологическая несовместимость не имеет ярко выраженных симптомов. Заподозрить её можно в том случае, если в течение года незащищённых половых отношений беременность у партнёрши не наступает.
Обратившись к андрологу, мужчина сдаёт спермограмму, по которой врач определяет:
- количество спермиев;
- форму сперматозоидов;
- их подвижность;
- агглютинацию (склеивание спермиев);
- наличие живых сперматозоидов.
В норме показания колеблются, но отклонение в меньшую сторону даёт основание предполагать иммунологическое бесплодие. Его лечение состоит в устранении первопричины. Иногда сделать это можно путём хирургического вмешательства для коррекции имеющихся патологий. Некоторым пациентам врачи назначают курсы кортикостероидов, цитостатиков или протеолитических ферментов.
Сочетанное бесплодие
При временном нарушении репродуктивности одного из партнёров у пары диагностируют сочетанное бесплодие. Это означает, что мужчина и женщина не утратили возможность к деторождению, но вероятность зачатия снижена. Шансы на продолжение рода с другими партнёрами остаются высокими. У мужчин симптомы такого бесплодия проявляются временным снижением качества спермиев, у женщин — несозреванием яйцеклетки при регулярном менструальном цикле.
Столкнувшимся с подобной проблемой парам репродуктолог назначает проведение теста на совместимость, обычно показывающего отрицательный результат.
Способом лечения считается искусственное оплодотворение (чаще всего ЭКО).
Идиопатическое бесплодие
Редкий случай, когда у обоих партнёров нет предпосылок к бесплодию, но зачатие ребёнка по неустановленным причинам не наступает. Такой диагноз звучит только после всестороннего обследования пары. Медикаменты не в силах помочь. Искусственное оплодотворение даёт шанс стать родителями, но процент успеха разнится для каждой пары.
Диагностика мужского бесплодия
Мужское бесплодие обычно никак не проявляется. Половой акт, эрекция и эякуляция осуществляются без затруднений, а цвет и количество спермы не вызывают подозрений. Указывать на бесплодие могут симптомы заболеваний, вызвавших его. К примеру, в случае варикоцеле пациент может ощущать чувство тяжести и тянущие боли в мошонке.
Установить точный диагноз помогает андролог на основании полученных результатов исследований, включающих:
- Физикальное обследование (без инструментов). При тщательном осмотре выявляются возможные расстройства в гормональной сфере. Внешними признаками служат жировые отложения внизу живота при общем уменьшении мышечной массы, снижение эластичности кожного покрова. Эндокринолог даёт оценку нервно-психической деятельности пациента путём проверки способности концентрировать внимание и запоминать текст. Нарушения в нервной системе считаются косвенными признаками гормонального сбоя. Уролог путём пальпации диагностирует наличие либо отсутствие заболеваний мочеполовой системы, например, водянки или варикозного расширения вен яичек.
- Анализы на инфекции. Заболевания, передающиеся половым путём, и их возбудители негативно сказываются на репродуктивном здоровье человека. Чаще всего выявляются: хламидиоз, микоплазмоз, кандидоз, уреаплазмоз, наличие вирусов герпеса и папиллом. Исследования, обнаруживающие присутствие инфекционных агентов: ПЦР (полимеразная цепная реакция), иммуноферментный и микробиологический анализ.
Запущенные венерические заболевания могут привести к мужскому бесплодию - Спермограмму. Это сбор и анализ спермы пациента. Исследование позволяет оценить количественный и качественный состав мужского семени.
- Анализ функциональной активности желёз внутренней секреции (по крови). Изучается способность организма синтезировать тестостерон и других гормонов, стимулирующих спермопроизводство. Гормональные расстройства — редкая (до 3% случаев) причина мужского бесплодия, но всё же встречается во врачебной практике.
- Тестикулярную биопсию. Если спермограмма выявляет низкое количество или полное отсутствие сперматозоидов, тонкой иглой осуществляется инвазивный (с прокалыванием кожных покровов) забор содержимого яичек и семявыводящих труб. Обнаружение достаточного количества жизнеспособных сперматозоидов в семенниках говорит о проблеме с проходимостью канальцев, что требует хирургического вмешательства.
- Генетические тесты. Изучение ДНК позволяет выявить аномалии структур и числа хромосом генного кода. Кариотипирование с высокой долей вероятности определяет эти нарушения. У некоторых пациентов хромосомный анализ крови показывает наличие дополнительной Х-хромосомы. Вместо 46 XY обнаруживается кариотип (набор хромосом) 47 ХХУ. Состояние имеет название синдрома Клайнфельтера и влечёт за собой ненаступление половой зрелости либо бесплодие при её достижении. Исследование длится до 15 дней.
Причина бесплодия может быть скрыта в генетическом коде мужчины
Что такое спермограмма: рекомендации и медицинские понятия
Основным тестом для оценки мужской репродуктивности является спермограмма. Исследование требует придерживания следующих правил:
- половое воздержание не менее 2-х и не более 5-ти дней до теста для точного определения количества спермиев (каждая эякуляция способна снизить показатели на треть);
- отказ от употребления табачной и алкогольной продукции за 3–4 дня до сдачи анализов;
- запрет на посещение саун и бань, горячие ванны также запрещены, поскольку высокие температуры негативно сказываются на достоверности данных.
Сбор спермы в мензурку происходит в медицинском кабинете во время мастурбации. Пациент остаётся один в комнате. Существуют и специально разработанные презервативы для сбора образца спермы во время полового акта. В отличие от обычных барьерных контрацептивов, они не содержат вещества, убивающие сперматозоиды.
Материал для анализов хранится при температуре тела. Если он не исследуется в течение двух часов или содержится в тёплых условиях, большая часть сперматозоидов погибнет или потеряет подвижность, ввиду чего сперма становится непригодной для изучения.
Чтобы описать сперму, врачи используют такие термины:
- азооспермия — в эякуляте не найден ни один спермий;
- акинозооспермия — спермии полностью неподвижны;
- антиспермальные антитела (АСАТ, или АСА) — антитела, которые организм вырабатывает против сперматозоидов;
- астенозооспермия — недостаточно подвижные спермии (категория А<25% или А+В<50%);</li>
- гемоспермия — эякулят содержит эритроциты;
- лейкоцитоспермия — увеличенное количество лейкоцитов (больше 1 млн/мл);
- некрозооспермия — нет живых сперматозоидов;
- нормозооспермия — есть некоторые отклонения от нормы, но на оплодотворение они не влияют;
- нормоспермия — все показатели спермы в норме;
- олигозооспермия — малое количество сперматозоидов (концентрация меньше 20 млн/мл);
- олигоспермия — недостаточный объём спермы (меньше 2 мл);
- тератозооспермия — повышенное количество аномальных спермиев (более 50%).
Если первое исследование показывает несоответствие норме, обязательно проводится повторное. Его результаты могут быть более утешительными. Спермограмму следует повторить не менее трёх раз в течение нескольких месяцев для получения объективного представления о свойствах биологического материала.
Таблица: нормы показателей спермограммы
| Показатель | Норма |
| Оценка спермы | |
| Время разжижения | 10–60 минут |
| Объём | 2,0–6,0 мл |
| Водородный показатель (ph) | 7,2–8,0 |
| Цвет | бело-сероватые, молочные, желтоватые цвета спермы |
| Количество спермиев в эякуляте | 40–500 млн |
| Лейкоциты | не больше 1 млн/мл |
| Эритроциты | нет |
| Слизь | отсутствует |
| Оценка сперматозоидов | |
| Концентрация (количество спермиев в 1 мл) | 20–120 млн/мл |
| Активноподвижные (категория А) | более 25% |
| Слабоподвижные (категория В) A+B | более 50% |
| Слабоподвижные (категория С) | менее 25% |
| Неподвижные (категория D) | не более 6–10% |
| Правильная морфология (строение) | более 50% |
| Агглютинация (склеивание спермиев) | нет |
| MAR-тест (реакция иммуноглобулинов при смешивании) | менее 50% |
Видео: как сдавать спермограмму
Аппаратное обследование при бесплодии у мужчин
Особой подготовки этот метод исследования не требует, только проведения санитарно-гигиенических процедур перед посещением врача.
УЗИ мошонки
Главная задача ультразвукового исследования мошонки при бесплодии — узнать причину изменения количества спермиев. Процессы созревания и транспортировки сперматозоидов по семенным путям условно разделены. УЗИ выявляет возможные нарушения структуры тестикул, провоцирующие бесплодие, позволяет обнаружить дефекты проходимости семявыносящих труб. Например, может быть диагностировано сперматоцеле, когда семенные ходы в головке придатка расширены. УЗИ определяет наличие кисты придатков тестикул или семенного канатика, которая способна сдавливать семявыносящие пути, вызывая обтурацию (непроходимость). Спрогнозировать успех терапии помогает оценка кровоснабжения яичек.
Квалифицированный узист высокочастотным датчиком сканирует пациента, лежащего на боку либо спине, предварительно нанеся специальный гель на кожный покров мошонки. Дискомфорт и болевые ощущения исключены. Обычно процедура осмотра органов без патологических изменений занимает не больше 15-ти минут. При подозрении на отклонения показаний от нормы УЗИ длится до получаса. Все результаты ультразвукового исследования известны сразу, за уточнением диагноза и последующим лечением пациент направляется к андрологу.
Видео: УЗИ половых органов мужчины
Магниторезонансная томография задней доли гипофиза
Этот метод хорош тем, что позволяет оперативно обнаружить скрытые патологии, невидимые при УЗИ, например, опухолевые новообразования. Гипофиз изучают преимущественно с помощью МРТ. Этот орган отвечает за выработку гормонов, и малейшие неполадки приводят к гормональным нарушениям.
Отказать в процедуре могут при:
- наличии аллергии на йод (допускается исследование без контрастного вещества, содержащего этот элемент);
- избыточной (свыше 100 кг) массе тела, хотя современные конструкции аппарата предусматривают исследование людей с чрезмерной полнотой;
- сердечной, почечной либо печёночной недостаточности;
- наличии имплантатов (если при изготовлении не использовались металлические материалы, МРТ возможна, но не рекомендуется);
- присутствии татуировок с металлическими элементами.
Если не используется контрастное вещество, подготовка к магниторезонансной томографии не требуется. Его вводят внутривенно за полчаса до процедуры. Лучшее время проведения МРТ — первая половина дня. Чтобы избежать появления чувства тошноты и рвотных позывов, не стоит есть минимум 2 часа до начала процедуры. Ювелирные украшения и прочие металлосодержащие предметы необходимо снять, чтобы показания томографа не искажались.
Принцип исследования следующий:
- Томограф — это медицинский аппарат с мощным магнитным полем внутри. В него помещают пациента. Протон ядра водорода, которым насыщены все ткани человеческого тела, ориентируется в магнитном пространстве благодаря спину (импульсу).
- Пропускание определённых частот электромагнитного излучения через гипофиз заставляет протоны вибрировать, меняя собственный спин на противоположный, а затем возвращаться в исходное положение.
- Количество энергии, выделяющейся в процессе, томограф регистрирует и выводит результаты на монитор.
На основании полученных данных специалист делает расшифровку. Вся процедура безвредна и длится в среднем 30 минут.
Видео: МРТ гипофиза и области турецкого седла
Лечение и профилактика мужского бесплодия
После установления причины бесплодия репродуктолог назначает терапию для устранения провоцирующих факторов. При гормональном дисбалансе выписывает медикаменты, регулирующие работу эндокринной системы. Тяжёлые инфекционные заболевания требуют приёма антибиотиков. Импотенцию лечат препараты, стимулирующие эректильную функцию. Заторы семенных каналов, а также варикоцеле и гидроцеле устраняются хирургическим путём. Комплексный подход корректирует большинство дисфункций организма, препятствующих продолжению рода.
Под лечением бесплодия подразумевается применение всех возможных методов, которое приведёт к его преодолению, то есть наступлению беременности и рождению ребёнка. К методам лечения бесплодия можно отнести, например, хирургическое восстановление проходимости фаллопиевых труб у женщины, или хирургическое восстановление семявыносящих путей у мужчины, или хирургическое лечение варикоцеле у мужчины, а также ЭКО и другие вспомогательные репродуктивные технологии.
Вспомогательные репродуктивные технологии
Если консервативная и хирургическая терапия не принесла положительного результата или проблема не поддаётся лечению, на помощь придут вспомогательные репродуктивные технологии. К ним относится:
- ЭКО (экстракорпоральное оплодотворение) применяется при неспособности спермиев естественным путём достичь яйцеклетки. В этом случае оплодотворяют яйцеклетки в пробирке, затем помещают в матку готовые эмбрионы.
- ИКСИ (интрацитоплазматическая инъекция сперматозоида) повышает вероятность получения эмбрионов при ЭКО. Согласно технологии врач вводит спермии в цитоплазму яйцеклетки.
- Инсеминация предусматривает введение семенной жидкости (полученной в результате мастурбации или иным способом, исключая половой акт) в цервикальный канал шейки матки.
Техники тестикулярной аспирации
Тестикулярная аспирация спермы — микрохирургический способ получения сперматозоидов при невозможности их изъятия естественным путём. Процедура проводится в лабораторных условиях при общем или местном наркозе, обезболивание и дозы подбираются индивидуально. Есть разные типы аспирации:
- TESE (Testicular Sperm Extraction) — при обтурационной форме бесплодия используется инвазивная техника забора тканей. Разрез кожного покрова мошонки делается больше, чем при других методах, при этом захватывается максимальное количество семенного материала из нескольких участков. Затем после изучения под микроскопом отбраковываются негодные сперматозоиды, а качественными проводят оплодотворение.
- PESA (Percutaneous Epididymal Sperm Aspiration) — эпидидимальный забор спермы. Проводится через разрез кожи из придатка, в котором накапливается созревшая сперма.
- MESA (Microsurgical Epididymal Sperm Aspiration) — через разрез кожи мошонки открывается доступ к придаткам. С помощью датчика, оснащённого микроскопом, врач определяет семенной канал с наибольшим количеством спермы и тонкой иглой извлекает семенную жидкость. Спермии могут быть использованы сразу или заморожены для последующих ЭКО, ИКСИ, внутриматочной инсеминации.
- TESA (Testicular Sperm Aspiration) — чрезкожная аспирация, при которой сперма отсасывается из тестикулы шприцем с тонкой иглой.
Перед аспирацией медикаментозно стимулируют спермообразование и исключают алкоголь, табак и продукты, негативно сказывающиеся на исследуемом материале. Рекомендации по подготовке даются медицинским персоналом, отвечающим за забор спермы.
Фитотерапия в лечении мужского бесплодия
Получив консультацию фитотерапевта о комплексной терапии, при отсутствии аллергических реакций на компоненты проводится параллельное лечение традиционными и народными средствами. Вторые преимущественно выступают в роли плацебо.
Наиболее эффективными являются следующие средства народной медицины:
- Мускус бобра. Это ароматическое вещество животного происхождения используется с целью профилактики и лечения репродуктивной функции вследствие радиационного облучения, преждевременной эакуляции, половой слабости. Рекомендуется применять бобровую струю по 2–3 капли трижды в день под язык или вместе с водой, до еды.
- Мумиё алтайское. Используется при нарушениях работы гипофиза. Средство улучшает спермограмму, усиливает половую деятельность. Мумиё размером с зерно пшеницы нужно добавить в воду и выпить утром натощак. Курс лечения — 10 дней. Через 5 дней процедуру повторить.
Мумиё алтайское способно помочь при мужском и женском бесплодии - Красный корень. В составе имеет большое количество аминокислот, благотворно влияющих на мужское здоровье. Для лечения бесплодия используется настойка красного корня. Для её приготовления нужно 50 г сырья залить 0,5 л спирта (40%). Оставить на 3 недели в тёмном прохладном месте, периодически помешивая. Пить по 1 ч. л. два раза в день. Курс лечения — 1–3 месяца.
Имитация лечения иногда помогает при нарушениях потенции, вызванных психологией подсознания человека. Но важно помнить главные условия:
- фитотерапия не заменяет официальную медицину;
- лечение народными средствами длится гораздо дольше медикаментозного (минимум 3 месяца);
- приём лекарственных препаратов официальной и нетрадиционной терапии должен быть регулярным и без пропусков;
- эффект наблюдается у мужчин, ведущих правильный образ жизни, не злоупотребляющих алкоголем и табаком, а также избегающих случайные половые связи.
Самолечение опасно, требуется консультация лечащего врача.
Профилактика мужского бесплодия
Как и любую болезнь, бесплодие лучше предупредить, чем лечить. Советы по профилактике:
- Следить за весом, не переедать. Под влиянием жиров в организме искажается баланс мужских и женских гормонов, что негативно сказывается на синтезе тестостерона. В зону риска попадают мужчины с индексом массы тела свыше 30. У них наблюдаются аномальные изменения в строении сперматозоидов и генетическом материале. ИМТ высчитывается с помощью формулы: вес в килограммах нужно разделить на квадрат роста в метрах.
- Правильно питаться. Пища, богатая антиоксидантами (природными соединениями, замедляющими старение организма), полезна для здоровья мужчины репродуктивного возраста. Например, сыр (витамин А), цитрусовые (витамин С), семена подсолнечника (витамин Е), морепродукты (омега 3 и цинк), брокколи (фолиевая кислота).
Если мужчина хочет детей, то ему нужно изменить свой рацион - Отказаться от вредных привычек. Никотин пагубно влияет на качество спермы и способность оплодотворить яйцеклетку. Спермограмма курящих людей показывает изменения в строении спермиев. Ещё хуже обстоят дела у наркозависимых, даже если периодичность потребления подобных веществ нечастая.
- Не принимать анаболики и стероидные препараты. Они оказывают сильное влияние на эндокринную систему, нарушая общий гормональный фон мужчины. В итоге дефицит одних и избыток других гормонов приводит к бесплодию.
Злоупотребление анаболиками и стероидными препаратами может стать причиной нарушения мужской фертильности - Избегать перегревания половых органов. Семенники находятся снаружи по задумке природы, предусмотревшей естественную защиту от высокой температуры тела. Именно поэтому важно своевременное опущение яичек в мошонку. Иначе происходят необратимые процессы. По данным исследований, повышение тестикулярной температуры на 2–3 градуса из-за длительного использования ноутбука на мужских коленях ограничивает сперматогенез.
- Вовремя устранять воспалительные и инфекционные процессы, периодически сдавать анализы и избегать случайных половых связей. Регулярно посещать уролога, чтобы не упустить развитие варикоцеле и гидроцеле. Предохранять половые органы от возможных травм во время занятий спортом и в повседневной жизни.
Правильно установленная причина бесплодия и назначенное лечение позволяют стать родителями и при сильно запущенных формах заболевания. Нужно неукоснительно следовать рекомендациям, и результат не заставит себя ждать.